آزمایش واکنش سریع پلاسما (RPR) نوعی آزمایش خون است که برای غربالگری و تشخیص سیفلیس استفاده میشود. با این آزمایش آنتیبادیهای غیراختصاصی که بدن شما هنگام مبارزه با عفونت تولید میکند، شناسایی میشوند.
سیفلیس نوعی عفونت است که نتیجه بیماریهای مقاربتی است که عامل این بیماری آلوده شدن با باکتری اسپیروکتی ترپونما پال دوم است.
آزمایش RPR همراه با آزمایش آنتیبادی خاص، پزشک با این آزمایشها تشخیص عفونت فعال را تأیید کرده و درمان را شروع میکند. این آزمایشها احتمال عوارض و شیوع بیماری توسط فرد آلودهای که خودش از بیماری بیاطلاع است را کاهش میدهد.
چه زمانی توصیه میشود که آزمایش آر پی آر انجام شود؟
پزشک شما به چند دلیل ممکن است آزمایش RPR را لازم بداند. این آزمایش یک روش سریع برای غربالگری افراد در معرض خطر سیفلیس است. در صورت داشتن زخمهایی مانند زخم سیفلیس یا جوش، پزشک ممکن است این آزمایش را تجویز کند. پزشکان همچنین با استفاده از آزمایش RPR به طور معمول زنان باردار را از نظر سیفیلیس غربال میکنند.
آزمایش RPR بهجای شمارش باکتریهای عامل بیماری، آنتیبادی فرد مبتلا به سیفلیس را اندازهگیری میکند. همچنین میتوان از آن برای بررسی روند درمان سیفلیس فعال استفاده کرد. بعد از یک دوره مصرف آنتیبیوتیک مؤثر، پزشک انتظار دارد که آنتیبادیها کاهش یابند و آزمایش RPR میتواند این موضوع را تأیید کند.
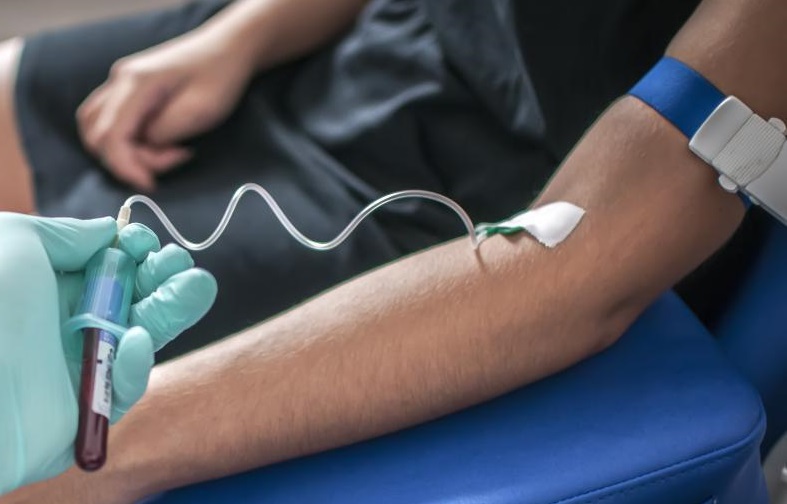
روش خونگیری در آزمایش آر پی آر چگونه است؟
پزشکان برای انجام آزمایش RPR از روش ساده رگگیری، خون را میگیرند. این را میتوان در مطب پزشک یا آزمایشگاه انجام داد. قبل از این آزمایش نیازی به ناشتا بودن یا اقدامات ویژه دیگر نیست. مراحل آزمایش:
- پزشک یا پرستار از شما میخواهد که روی یک صندلی راحت بنشینید یا روی یک تختخواب دراز بکشید.
- سپس کشی را به دور بازوی شما میبندند تا به برجسته شدن رگهای شما کمک کند. وقتی رگ شما را پیدا کردند، آن را با الکل مالش داده و پاک میکنند و بعد سوزن را در رگ فرومیکنند. سوزن ممکن است یک درد ناگهانی و شدید ایجاد کند، اما درد سریع از بین میرود.
- هنگامیکه نمونه خون را گرفتند، سوزن را از رگ خارج میکنند، برای چند ثانیه به محل فرو کردن سوزن فشار میآورند و بعد به شما پنبهای میدهند تا روی آن قسمت بگذارید.
خطرات آزمایش آر پی آر
رگگیری یا آزمایش خونروشی بیخطر است. بعضی از افراد پس از آزمایش از احساس درد، خونریزی یا کبودی شکایت دارند. برای کمک به تسکین این علائم میتوانید کیسه یخ را روی آن قسمت بگذارید.
بعضی از افراد ممکن است در طول آزمایش دچار سرگیجه یا گیجی شوند. اگر سرگیجه شما بیش از چند دقیقه طول کشید به خون گیرنده اطلاع دهید.
تحلیل نتیجه آزمایش
یک نمونه خون RPR طبیعی هیچ آنتیبادی را نشان نمیدهد که در طی عفونت تولید میشود. بااینحال، پزشک شما در صورت مشاهده نکردن آنتیبادی نمیتواند ابتلا به سیفلیس را کاملاً رد کند.
بعضی مواقع که مبتلا شدهاید، زمان میبرد تا بدن آنتیبادی برای مبارزه را تولید کند. اوایل ابتلا به این عفونت، آزمایش ممکن است هیچ آنتیبادی را نشان ندهد. پس نتیجه این آزمایش نوعی منفی کاذب است.
منفیهای کاذب معمولاً در مراحل اولیه و انتهای عفونت بیشتر مشاهده میشوند. افرادی که در مرحله ثانویه (میانی) ابتلا به عفونت قرار دارند، نتیجه آزمایش RPR آنها تقریباً همیشه مثبت است.
آزمایش RPR همچنین میتواند نتایج مثبت کاذب را نشان دهد، یعنی که شما مبتلا به بیماری نیستید اما نتیجه آزمایش شما مثبت است.
یکی از دلایل نشاندادن نتیجه مثبت کاذب وجود بیماری دیگری است که آنتیبادیهایی شبیه به آنتیبادی تولید شده در طی عفونت سفلیس را تولید کرده است (وجود انتی بادیهای مشابه آنتیبادی سیفلیس). برخی از شرایطی که میتواند مثبت کاذب را نشان دهد:
- ایدز
- بیماری لایم
- مالاریا
- لوپوس
- ذاتالریه مخصوصاً نوعی که سیستم ایمنی را درگیر کرده باشد.
اگر نتیجه منفی باشد، اما فرد در معرض خطر ابتلا به بیماری سیفلیس باشد، ممکن است پزشک از شما بخواهد چند هفته صبر کنید و سپس برای آزمایش دیگری برگردید. این کار به دلیل نتیجه منفی کاذب است.
به دلیل خطر حاصل از نتایج مثبت کاذب، پزشک قبل از شروع درمان، آزمایش خاص دیگری انجام میدهد تا وجود آنتیبادیهای علیه باکتری عامل سیفلیس را تأیید کند. یکی از این آزمایشها آزمایش جذب آنتیبادی فلورسنت ترپونمال (FTA-ABS) نام دارد.
مراقبتهای پس از آزمایش آر پی آر
اگر آزمایش RPR و FTA-ABS هر دو ابتلا به بیماری سیفلیس را تأیید کنند، پزشک معالج درمان را با آنتیبیوتیک، معمولاً آمپول پنیسیلین شروع میکند. عفونتی که تازه ایجاد شده باشد معمولاً بهسرعت درمان میشود.
در پایان درمان، پزشک شما احتمالاً انجام آزمایش RPR دیگری را برای اطمینان از کاهش سطح آنتیبادی توصیه میکند.
آزمایش VDRL یا تشخیص بیماریهای مقاربتی چیست؟
این آزمایشی است برای تشخیص بیماری مقاربتی، سیفلیس، عفونتی که از طریق بیماری مقاربتی وارد بدن میشود.
عامل بیماری سیفلیس باکتری ترپونما پالیدوم است. این باکتری با نفوذ به مخاط دهان یا دستگاه تناسلی بدن را آلوده میکند. آزمایش VDRL نیز باکتریهای ایجادکننده سفلیس را اندازهگیری نمیکند. بلکه، آنتیبادیهای ساخته شده توسط بدن را در پاسخ به عفونت را بررسی میکند.
آنتیبادی نوعی پروتئین است که سیستم ایمنی بدن آن را تولید میکند تا با مهاجمانی مانند باکتریها یا سموم مبارزه کند.
آزمایش این آنتیبادیها میتواند به پزشکان شما اطلاع دهد که آیا شما مبتلا به سفلیس هستید یا خیر. برای انجام این آزمایش نیاز نیست که علائم داشته باشید. ازآنجاکه آنتیبادیهای تولید شده در نتیجه عفونت سفلیس را بررسی میکند، آزمایش VDRL بدون توجه به اینکه آیا در حال حاضر علائمی دارید یا نه، میتواند مورد استفاده قرار گیرد.
چرا پزشکان آزمایش VDRL را ترجیح میدهند؟
در صورت احتمال ابتلا به سفلیس، پزشک اصولاً آزمایش VDRL را توصیه میکند. علائم اولیه که ممکن است پزشک را وادار به تجویز این آزمایش کند، علائمی مانند:
- وجود زخمی کوچک ولی بدون درد
- تورم غدد لنفاوی نزدیک زخم
- راش یا جوشهای روی پوست که خارش ندارند
در موارد دیگر، پزشک ممکن است آزمایش غربالگری سفلیس را توصیه کند حتی اگر هیچ علائمی از بیماری ندارید. مثلاً، اگر باردار باشید، پزشک در آزمایشهای معمول غربالگری، سفلیس را لحاظ میکند. این پروسه برای همه است و به این معنی نیست که پزشک فکر میکند شما به سیفلیس مبتلا هستید.
اگر تاکنون برای درمان بیماریهایی مانند ایدز، سوزاک به پزشک مراجعه کردید و یا فعالیت جنسی پرخطر داشته، پزشک برای شما آزمایش سفلیس را توصیه میکند.
تست VDRL
معمولاً برای آزمایش VDRL تمامکاری که باید بکنید این است که توسط پزشک یا پرستار آزمایش خون دهید. خون از رگ موجود در چین آرنج یا پشت دست گرفته میشود. سپس این نمونه خون به آزمایشگاه ارسال میشود و از نظر وجود آنتیبادیهای تولید شده در نتیجه سفلیس بررسی میشود.
در آزمایش VDRL نیازی به قطع مصرف دارو نیست مگر اینکه پزشک صلاح ببیند و در آن صورت به شما از قبل اطلاع میدهد. اگر پزشک به انتقال عفونت به مغز مشکوک باشد، ممکن است علاوه بر آزمایش خون، آزمایش مایع نخاع نیز توصیه کند.
تحلیل نتیجه آزمایش
اگر جواب آزمایش سفلیس منفی بود یعنی شما به بیماری سفلیس مبتلا نیستید.
اگر آزمایش آنتیبادیهای سیفلیس را مثبت نشان دهد، احتمالاً مبتلا به سفلیس هستید (اما نه قطعاً). اگر این اتفاق بیفتد، پزشک آزمایش خاصی را برای تأیید نتایج، تجویز میکند.
برای تأیید اغلب تست ترپونمال انجام میشود. آزمایشهای ترپونمال بررسی میکنند که آیا سیستم ایمنی بدن شما در پاسخ مستقیم به ترپونما پال دوم که عامل سفلیس است، آنتیبادیهای خاصی تولید کرده است یا خیر.
احتمال نتیجه مثبت یا منفی کاذب
تست VDRL همیشه دقیق نیست. به عنوان مثال، اگر ابتلا به سیفلیس کمتر از سه ماه گذشته باشد، ممکن است نتیجهٔ منفی کاذب را نشان دهد، زیرا تولید آنتیبادی برای بدن طول میکشد. این آزمایش همچنین در بیماری سفلیس در مراحل آخر نیز ابتلا نیز مطمئن نیست.
یا موارد زیر باعث نتیجه مثبت کاذب میشوند:
- ایدز
- بیماری لایم
- مالاریا
- نوع خاصی از ذاتالریه
- لوپوس
- تزریق دارو
- سل
در برخی موارد، حتی اگر به سفلیس مبتلا باشید، بدن ممکن است آنتیبادی تولید نکند. در این صورتباز هم نتیجه تست VDRL نادرست خواهد بود.
آنتیبادیهای تولید شده در نتیجه عفونت سفلیس حتی پس از درمان سفلیس میتوانند در بدن باقی بمانند. در این صورت نیز تست VDRL بازهم نتیجه را مثبت اعلام میکند.
خطرات ناشی از تست VDRL
این آزمایش اصولاً خطری ندارد. فقط ممکن است دچار مشکلات جزئی مانند درد خفیف هنگام خونگیری یا کبودی یا خونریزی جزئی بعد از آن شوید و عوارضی مانند التهاب رگ بسیار نادر است.
عوارض سیفلیس در بلندمدت
سفلیس قابلدرمان است، اما بهمحض اینکه احساس کردید به این بیماری مبتلا شدهاید به پزشک مراجعه کنید. اگر این بیماری درمان نشود، عفونت میتواند در بدن پخش شود و مشکلاتی را در اندامها ایجاد کند.
تست VDRL بهتنهایی کافی و کامل نیست، اما یک آزمایش قابلاعتماد است که میتواند اولین قدم برای کمک به تشخیص ابتلا باشد. نکته اصلی که باید بهخاطر بسپارید این است که رابطه جنسی سالم و بیخطر داشته باشید و اگر احتمال میدهید که در معرض سفلیس بودهاید، بلافاصله به پزشک مراجعه کنید.
سیفلیس ثانویه چیست؟
سفلیس یک عفونت مقاربتی یا بیماری مقاربتی است. این بیماری چهار مرحله دارد: اولیه، ثانویه، مرحله نهفتگی یا مرحله سوم (که به آن نوع روسی فی لیس نیز گفته میشود).
سفلیس اولیه، اولین مرحله بیماری است و باعث ایجاد یک یا چند زخم کوچک و بدون درد در دستگاه تناسلی، مقعد یا دهان میشود.
اگر در مرحله اولیه بیماری درمان نشوید، ممکن است بیماری پیشروی کند و به مرحله دوم برسد. اگر در این مرحله نیز درمان نشوید، بیماری احتمالاً به مرحله نهفتگی یا مرحله سوم میرسد.
مرحله ثانویه سفلیس قابلدرمان است. برای جلوگیری از پیشروی بیماری به مرحله سوم که ممکن است قابلدرمان نباشد، درمان این مرحله بسیار حائز اهمیت است. اگر بیماری در این مرحله درمان نشود باعث آسیب به اندامها، زوال عقل، فلج، یا حتی منجر به مرگ میشود.
سیفلیس چگونه به دیگری منتقل میشود؟
عامل این بیماری اسپیروشیت (باکتری مارپیچی شکل) به نام ترپونما پال دوم است. این باکتریها میتواند از راههای زیر انتقال یابد:
- تماس مستقیم با زخم سیفلیس (که معمولاً در واژن، مقعد، راستروده، در دهان یا لب دیده میشود)
- هنگام رابطه جنسی واژینال، مقعدی یا دهانی با فرد آلوده
- مادر آلوده میتواند سیفلیس را به جنین منتقل کند که این میتواند منجر به عوارض جدی یا حتی مرگ نوزاد شود.
مراحل اولیه و ثانویه سفلیس بسیار مسری است در این مراحل بیماری خیلی سریع منتقل میشود. در صورت تشخیص سیفلیس در شما به شرکای جنسی قبلی خود اطلاع دهید تا آزمایش بدهند و ببینند آیا به این بیماری مبتلا شدهاند یا خیر.
سیفلیس از طریق دستگیره در، صندلی توالت، استخر شنا، لباس، وان، یا ظروف انتقال نمییابد.
رابطه مستقیمی بین سفلیس و اچآیوی وجود دارد، زیرا HIV میتواند از طریق زخمهای سیفلیس منتقل شود. ازآنجاکه رفتارهایی که منجر به شیوع بیماریهای مقاربتی میشود هم برای سیفلیس و هم برای HIV یکسان و مشابه است، ابتلا به بیماری سفلیس نشانگر این است که شما در معرض ابتلا به HIV نیز هستید.
علائم ابتلا به سیفلیس ثانویه چیست؟
علائم سفلیس یک زخم منفرد است. این زخم به طور معمول سه هفته پس از عفونت اولیه ظاهر میشود، اما ممکن است ۱۰ تا ۹۰ روز بعد ظاهر شود. این زخم که تانکر نامیده میشود، کوچک، محکم، گرد و بدون درد است.
این زخم معمولاً در محل عفونت اصلی، معمولاً دهان، مقعد، یا دستگاه تناسلی ظاهر میشود. ممکن است شما اصلاً متوجه این زخم نشده، و خودش درمان شود.
اگر طی بروز علائم اولیه تحت درمان قرار نگیرید، باکتری عامل این بیماری مقاربتی با جریان خون پخش شده و بهزودی دچار سفلیس ثانویه خواهید شد.
علائم سفلیس ثانویه دو تا هشت هفته پس از ابتلای فرد به سفلیس اولیه ایجاد میشود. از علائم مرحله ثانویه، بروز جوشهای پوستی بدون خارش است.
جوشهای روی پوست ممکن است در یک قسمت از بدن باشند، یا ممکن است در چندین قسمت پخش شده باشند. ظاهر زخمها متفاوت است. نوع رایج جوشها، لکههای زمخت، به رنگ قرمز مایل به قهوهای، در کف پاها و کف دسته است.
معمولاً جوشهای پوستی، پوستهپوسته میشوند، اما ممکن است اینگونه هم نشوند وصاف باشند. بعضی اوقات به نظر میرسد که این دانهها در اثر بیماری دیگریاند و این موضوع تشخیص را پیچیدهتر کند. همچنین ممکن است آنقدر ریز باشد که نادیده گرفته شود.
از دیگر علائم سیفلیس ثانویه:
- گلودرد
- تب
- تورم غدههای لنفاوی
- سردرد
- خستگی
- درد عضلانی
- زگیلهای پوستی یا در ناحیه تناسلی
- ازدستدادن اشتها
- درد مفاصل
- بزرگ شدن گرههای لنفاوی
سفلیس ثانویه چگونه تشخیص داده میشود؟
اول دکتر معایناتی را انجام میدهد سپس از شما راجع به بیماریهای قبلی سؤالاتی میپرسد. اگر دچار جوشهای پوستی شدهاید، ممکن است پزشک برای بررسی این دانههای پوستی از میکروسکوپ استفاده کند. باکتریهای سفلیس در زیر میکروسکوپ ظاهر میشوند. بررسی خون از طریق آزمایش واکنش سریع پلاسما (RPR) یک روش مطمئن و ارزان برای تشخیص سیفلیس توسط پزشک است. بدن شما آنتیبادیهایی میسازد که سعی در مقابله با عفونتها و مهاجمان خارجی را دارند.
اگر این آزمایش آر پی آر، آنتیبادیهای سفلیس را نشان دهد، پس شما مبتلا به سفلیس هستید. آزمایش RPR برای زنان باردار ضروری است، زیرا سیفلیس تشخیص داده نشده به جنین منتقل میشود و میتواند برای نوزاد خطرناک باشد.
دکتر با تست مایع نخاعی میتواند تشخیص دهد که شما به سفلیس نهفته یا مرحله سه مبتلا شدهاید.
سفلیس ثانویه چگونه درمان میشود؟
بیماری سفلیس با درمانهای بدون نسخه یا داروهای خانگی قابلدرمان نیست. اگر زود متوجه شوید، با تزریق پنیسیلین زود درمان میشود. اگر طولانیمدت به بیماری این مقاربتی مبتلا باشید، تزریق چندین دوز لازم است.
افرادی که به پنیسیلین حساسیت دارند میتوانند از آنتیبیوتیکهای دیگری مانند داکسیسایکلین یا تتراسایکلین استفاده کنند. در مدت بارداری پنی سلین بهترین دارو است، چونکه سایر آنتیبیوتیکها ممکن است به جنین درحالرشد شما آسیب برسانند یا نتوانند از آن در برابر سیفلیس محافظت کنند.
آنتیبیوتیکها، باکتری سفلیس را از بین میبرند و از آسیب بیشتر به بدن جلوگیری میکنند. بااینحال، آنتیبیوتیکها نمیتوانند آسیبهای قبلی را، درمان کند.
در مدت پروسه درمان سیفلیس، رابطه جنسی نداشته باشید تا زمانی که زخمها و راشها کاملاً بهبود یابد و دوره کامل آنتیبیوتیک را به پایان برسانید. شرکای جنسی خود را در جریان وضعیت خود قرار دهید تا بتوانند زود درمان شوند و از شیوع عفونت جلوگیری کنند. در صورت ابتلا به سفلیس نیز باید آن را معالجه کرد تا از انتقال عفونت جلوگیری شود.
عوارض درمان
اگر سفلیس درمان نشود، بیماری پیشروی میکند. ممکن است ۱۰ تا ۲۰ سال بعد هم بدترین اثرات را تجربه کنید. در نهایت، سفلیس درمان نشده میتواند منجر به آسیب به مغز، چشمها، قلب، اعصاب، استخوانها، مفاصل و کبد شود. همچنین میتوانید منجر به فلج شدن، نابینایی، از دستدادن حس لامسه شود. سیفلیس درمان نشده همچنین میتواند منجر به مردن جنین یا وقفه در رشد شود.
اگر بیماری سفلیس شما درمان هم شود ولی امکان دارد دوباره هم به این بیماری مبتلا شوید.
افرادی که تحت درمان سفلیس قرار میگیرند، طی ۲۴ ساعت اول مصرف دارو در معرض خطر واکنش یاریش هرکسهایمر هستند. همانطور که بدن میتواند باکتریهای سفلیس را از بین ببرد، ممکن است این واکنش را در بدن ایجاد کند.
علائم واکنش یاریش هرکسهایمر:
- لرز
- راشهای پوستی (جوش)
- تب بالای ۱۰۴ درجه فارنهایت
- تپش قلب
- تهویه شدید ریوی
- سردرد
- درد عضلانی
- درد مفاصل
- حالت تهوع
واکنش یاریش هرکسهایمر بیماریی رایج و جدی است. اگر چنین علائمی را مشاهده کردید سریعاً برای درمان اقدام کنید.
علاوه بر این، زخمهای سفلیس اگر باز باشند و درمان نشوند احتمال ابتلا به HIV و سایر بیماریهای مقاربتی را افزایش میدهد. به همین دلیل، در صورت ابتلا به سفلیس ثانویه، بهتر است از نظر HIV و سایر بیماریهای مقاربتی آزمایش شوید.
چگونه از ابتلا به سفلیس ثانویه جلوگیری کنیم؟
میتوانید در هنگام سفلیس اولیه از پیشروی بیماری به مرحله ثانویه جلوگیری کنید. شما همچنین میتوانید در هنگام رابطه جنسی از وسایل محافظتی مانند کاندوم استفاده کنید تا ابتلا به سیفلیس اولیه جلوگیری کنید. اگر رابطههای جنسی فراوانی دارید هنگام رابطه جنسی از وسایل محافظتی استفاده نمیکنید یا شریکهای جنسی متفاوتی دارید، باید مرتباً آزمایش دهید تا اطمینان حاصل کنید که طی این روابط جنسی به سیفلیس و سایر بیماریهای مقاربتی مبتلا نشدهاید.
افرادی که باید آزمایش بدهند تا از نظر ابتلا به سفلیس بررسی شوند:
- زنان باردار
- کسانی که بیشتر در معرض خطر ابتلا به سفلیس هستند.
- کسانی که رابطه جنسی با فردی داشتهاند که مبتلا به سفلیس است.
در صورت مشاهده هرگونه زخم یا راشهای غیرمعمول، بهویژه نزدیک دستگاه تناسلی یا ناحیه مقعدی، از رابطه جنسی بپرهیزید و به پزشک مراجعه کنید. هر چه زودتر از ابتلا به بیماری آگاه شوید، درمان آسانتر و نتیجه بهتری دارد. بلافاصله به همه شرکای جنسی خود اطلاع دهید تا آنها نیز تحت درمان قرار گیرند. سفلیس یک بیماری بسیار مسری است.
عوارض طولانیمدت
اگر سفلیس زود تشخیص داده شود و نیز زود برای معالجه آن اقدام شود، میتواند به طور کامل درمان شود. در صورت درمان سفلیس ثانویه بهاحتمال زیاد طی چند هفته تا یک سال از بین میرود.
اگر سفلیس ثانویه درمان نشود و علائم آن بدون درمان، برطرف شوند، همچنان حالت نهفته سفلیس وجود خواهد داشت. در این مرحله علائمی دیده نمیشود و میتواند سالها ادامه داشته باشد. ممکن است دیگر هیچوقت علائم بروز نکنند.
اگر درمان صورت نگیرد، احتمال پیشروی بیماری به مرحله سوم بیشتر است. این میتواند منجر به بسیاری از عوارض جدی از جمله آسیب مغزی و مرگ شود. بهمحض احساس بیماری به پزشک مراجعه کرده تا دراسرعوقت آزمایش و معالجه شوید.
مننژیت سیفلیسی چیست؟
مننژیت سیفلیسی عارضهای در نتیجه عفونت سیفلیس است. در مننژیت لایههای بافتی که مغز و نخاع را پوشانده است دچار عفونت شدهاند. این عفونت زندگی فرد را تهدید میکند، اما قابلدرمان است.
سیفلیس یک عفونت مقاربتی است که در صورت عدم درمان میتواند منجر به مننژیت سیفلیتیک و سایر مشکلات برای سلامتی شود.
باکتریها، قارچها و ویروسها میتوانند باعث انواع مختلفی از مننژیت شوند. مننژیت سیفلیتیک نوعی مننژیت آسپتیک سیفلیسی است. عامل این عارضه باکتری ترپونما پال دوم است.علائم مننژیت سیفلیتیک معمولاً اولینبار در مرحله اولیه سیفلیس یا چند ماه تا چند سال پس از عفونت بروز میکنند.
